La traumatologie du genou regroupe des lésions osseuses, ligamentaires et tendineuses :
Simples ou complexes
Isolées ou associées
A l’origine de diagnostics lésionnels pouvant être imprécis, de traitements souvent mal codifiés et de séquelles parfois importantes.
Parmi tous ces traumatismes, les entorses (atteintes ligamentaires) sont les plus fréquentes. Nous étudierons ici :
La démarche diagnostique cohérente devant un traumatisme du genou
Les principes thérapeutiques, et dans le cas des techniques chirurgicales les différents traitements en insistant sur les indications et les complications
Les solutions pour les séquelles (raideur et instabilité)
Stratégie à tenir face à un traumatisme du genou
Analyse du mécanisme (compression axiale, choc direct, choc indirect ou torsion, contraction musculaire violente contrariée) et précision des signes fonctionnels immédiats (douleur, craquement, blocage, instabilité, gonflement)
Bilan clinique adapté à l’impotence fonctionnelle
lbilan radiologique de débrouillage (face + profil + fémoro-patellaire à 30°)
Parfois néanmoins, le bilan radiologique est normal et l’examen clinique peu contributif (coma, polytraumatisme, testing difficile compte-tenu de la douleur). Deux situations se présentent alors:
Soit il existe des signes de gravité (déformation, gonflement articulaire immédiat, laxité, déficit d’extension active) et la nécessité d’un diagnostic lésionnel précis pour guider le traitement impose rapidement une imagerie (TDM et/ou IRM) si elle est accessible ou à défaut un bilan sous anesthésie (testing et/ou arthroscopie)
Soit il n’existe pas de signes de gravité formels et il est alors préférable de mettre au repos l’articulation tout en programmant à 8/10 jours un nouvel examen clinique chez l’Orthopédiste
Au terme de cette analyse, on retrouve 3 types de diagnostics : les faciles, les possibles, les difficiles :
Les diagnostics faciles (fractures déplacées, luxations non réduites) : il s’agit par ordre de fréquence des fractures de l’extrémité supérieure du tibia, des fractures de l’extrémité inférieure du fémur, des fractures de rotule, des luxations fémoro-patellaires, des luxations fémoro-tibiales et des rares luxations péronéo- tibiales supérieures
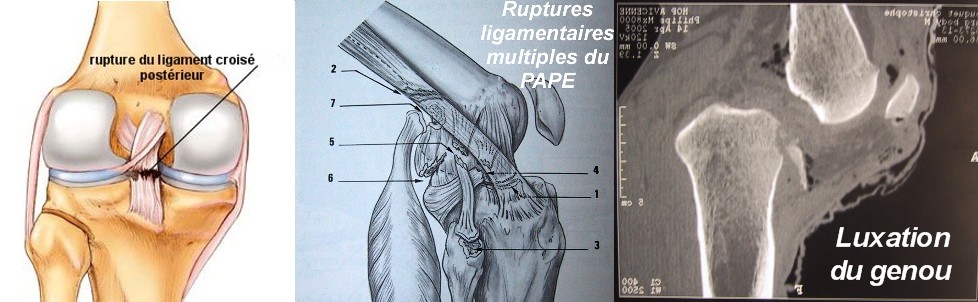
Les diagnostics possibles (risque de retard diagnostic et de traitement secondaire aléatoire) : on y retrouve les fractures non déplacées (plateaux, condyles), les arrachements osseux (signant une rupture du pivot central), les luxations spontanément réduites, les ruptures tendineuses (tendon rotulien, tendon quadricipital) et les entorses graves pluri-ligamentaires pour lesquelles les indications thérapeutiques découlent d’un diagnostic lésionnel précis souvent incomplet sans bilan sous anesthésie (testing sous anesthésie et clichés en stress)
Les diagnostics difficiles où la constatation d’une hémarthrose (épanchement de sang) sur un genou non démonstratif cliniquement et normal radiologiquement doit faire rechercher une fracture ostéo-chondrale (du cartilage), une désinsertion d’un ménisque ou une lésion ligamentaire isolée (LCA, LCP, points d’angles). Dans ces formes, il est préférable de proposer un bilan sous anesthésie (pouvant éventuellement conduire à un geste chirurgical) plutôt que d’opter pour une immobilisation de principe, parfois prolongée en l’absence d’avis spécialisé ou d’imagerie fiable
L’imagerie bénéficie aujourd’hui de l’apport considérable des techniques modernes (scanner multibarettes, IRM, échographie). Elle permet actuellement de faire face à quasiment toutes les situations et parfois même de planifier le geste chirurgical.
Pour les lésions osseuses, le scanner constitue désormais le meilleur moyen d’imagerie car il permet, notamment grâce aux reconstructions, de définir les traits de fractures et leurs extensions intra articulaires éventuelles, de rechercher les petits déplacements, de détecter les fragments intra-auriculaires, ces informations pouvant être complétées par un bilan IRM pour les lésions associées (ligamentaires, ostéochondrales, méniscales).
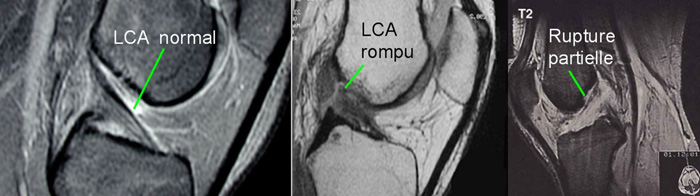
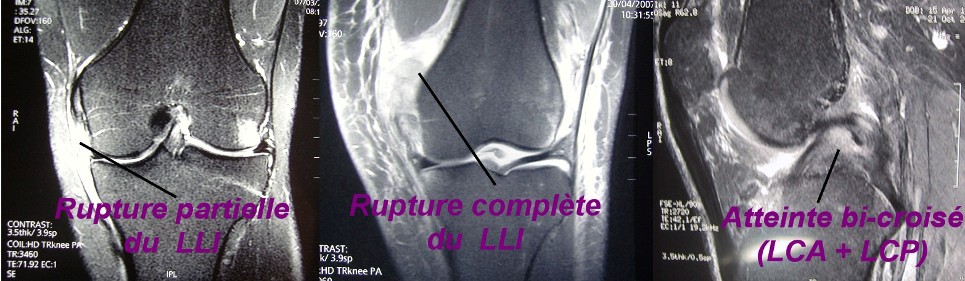
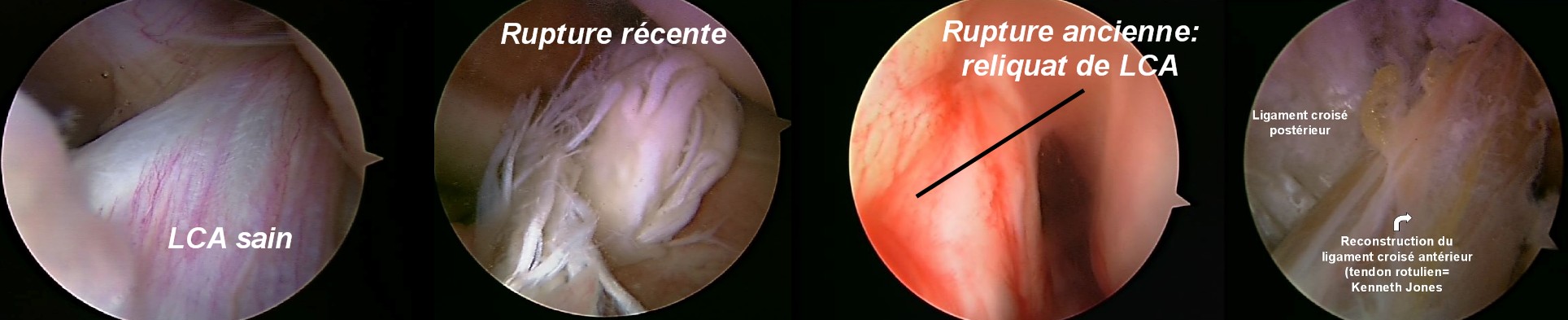
Pour les lésions ligamentaires, l’IRM permet de faire le diagnostic en montrant, selon l’importance des lésions une infiltration œdémateuse, un épaississement global, une rupture et son siège ou de simples remaniements cicatriciels. Cet examen a surtout l’avantage de retrouver un certain nombre de lésions associées ou de modifications anatomiques accompagnant l’atteinte ligamentaire (fractures méconnues, fractures ostéochondrales, contusions osseuses, lésions méniscales) pouvant moduler le traitement.
Pour les lésions tendineuses, le diagnostic est avant tout clinique (tendinopathie rotulienne ou quadricipitale, rompue ou non). Cependant, lorsque les conséquences de l’atteinte méritent d’être étudiée ou lorsque le tableau clinique est atypique (syndrome de la bandelette ilio-tibiale, tendinopathie de la patte d’oie, du biceps fémoral ou des jumeaux), le recours aux techniques d’imagerie (échographie, IRM) peut être nécessaire, permettant d’affirmer la lésion et d’éliminer les diagnostics différentiels (fractures de fatigue, lésions osseuses, ligamentaires ou méniscales de voisinage).
Entorses au stade aigu
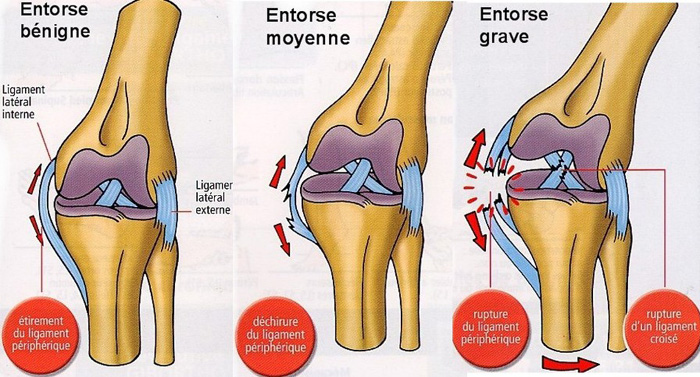
Sur le plan étiologique, on se souviendra des 2 types de survenue de ces lésions :
Traumatisme à haute énergie : LCP souvent touché, association de lésions périphériques et de lésions osseuses de voisinage
Accident sportif : atteinte des ligaments latéraux puis du LCA
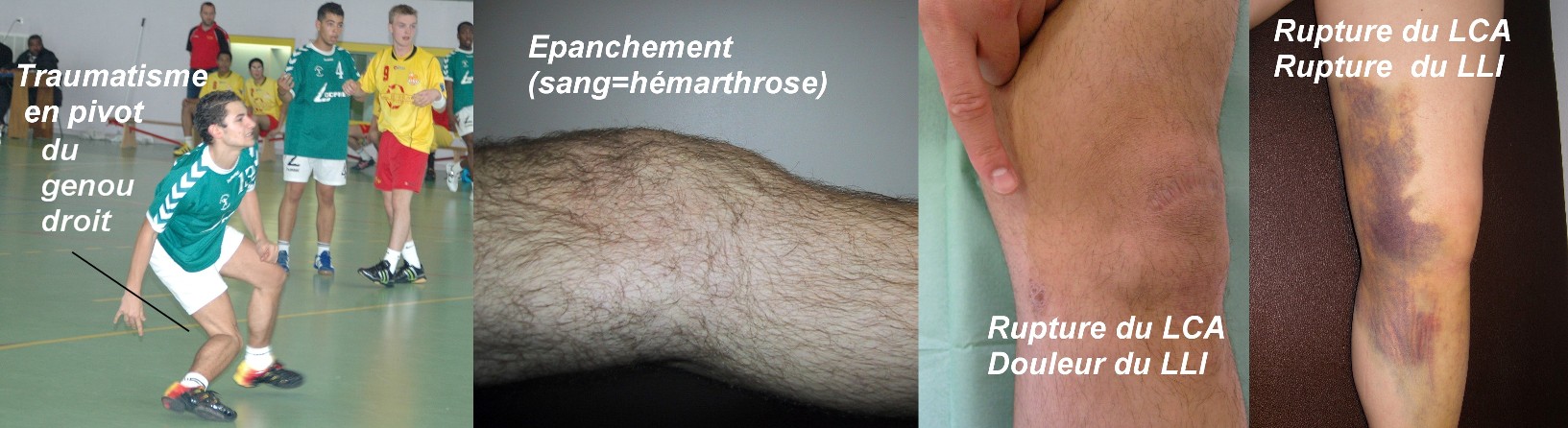
Sur le plan clinique, l’examen est souvent rendu difficile par l’impotence : l’étude des mécanismes lésionnels, les points fondamentaux de l’examen clinique permettent néanmoins de découvrir l’essentiel des variétés lésionnelles.
Sur le plan diagnostique, les clichés simples suffisent généralement (ils permettent d’éliminer une fracture). Ils seront complétés de clichés dynamiques comparatifs (au cours d’un testing sous anesthésie) en cas de signe de gravité à l’examen clinique. L’IRM vient au 2ème rang des examens car elle est souvent difficile à obtenir en urgence. Elle peut être utile (mise en évidence de lésions cartilagineuses, analyse des points d’angles et de l’appareil extenseur).
Éliminer une atteinte vasculaire (lésion de l’artère poplitée rare mais grave)
Pour les atteintes frontales isolées (LLI) et les triades antérieures (LLI+LCA) : traitement orthopédique en général
Pour les triades postérieures : traitement chirurgical visant à réparer ou à reconstruire le LCP
Pour les pentades et les luxations (atteintes ligamentaires multiples comprenant une double lésion LCA/LCP) : prise en charge chirurgicale différée (10ème jour), reconstruction prioritaire du LCP, réparation périphérique (plans latéraux, suture des coques, reconstruction du poplité par des plasties de renforcement au fascia-lata, au tendon rotulien ou au demi-tendineux)
Immobilisation 6 semaines puis mobilisation et testing sous anesthésie générale
Les résultats sont variables en fonction de l’atteinte. Globalement, on retiendra que :
Les triades et les pentades internes sont les moins dramatiques
40% des patients souffrent d’une laxité résiduelle
25% ont repris le sport
La mobilité est toujours bonne et supérieure à 120°
Les plasties ligamentaires pour le LCP et les plans périphériques sont préférables aux sutures directes
L’atteinte vasculaire opérée devant être protégée par une immobilisation stricte est source de mauvais résultat (laxité résiduelle mixte)
Entorses au stade chronique
Conséquence de lésions non diagnostiquées, non ou mal traitées, l’instabilité chronique est le plus souvent rotatoire (atteinte du pivot central et des points d’angle) que directe (atteinte des formations périphériques frontales).
On distingue ainsi :
Les laxités antérieures, les plus fréquentes, responsables du ressaut rotatoire (impression soudaine de « déboitement » du genou lors d’un mouvement en pivot)
Les laxités antéro-postérieures, génératrices d’une instabilité majeure
Les laxités périphériques frontales directes internes ou externes
Ainsi, l’instabilité (« j’ai le genou qui lâche, je ne me sens pas sûr ») est la principale séquelle de l’entorse du genou, consécutive au jeu articulaire induit par la détente ou la rupture d’un ou de plusieurs ligaments. Néanmoins, cette laxité peut ne pas être responsable d’instabilité si une rééducation ciblée est entreprise. Cette rééducation aura pour objectif de palier à l’insuffisance ligamentaire :
En renforçant le système de stabilisation active représenté par les structures musculaires (quadriceps et ischio-jambiers)
En renforçant le système proprioceptif (rééducation des capteurs articulaires permettant une contraction musculaire et une vitesse d’exécution adaptées à la sollicitation)
Parfois, cette rééducation n’est pas suffisante. Dans ces cas, le traitement est chirurgical, et consistera à utiliser, de manière isolée ou combinée :
En cas d’atteinte du LCA : des plasties (tendon rotulien, patte d’oie, fascia lata plus souvent que des ostéotomies (de normo-correction en valgus sur genu varum, de déflexion en cas de pente tibiale trop forte)
En cas d’atteinte du LCP : une ostéotomie tibiale de valgisation ou des plasties (tendon rotulien, tendon quadricipital, patte d’oie, les deux pouvant être associées
En cas d’atteinte du LCA et du LCP : une double plastie ou une plastie monobloc, associées à des plasties périphériques utilisant les structures de voisinage
En cas d’atteinte du PAPE : une transposition antérieure et distale du LLE et du poplité ou des plasties (BOUSQUET, JAEGER I et II), à condition auparavant d’avoir contrôlé dans les 3 plans une éventuelle déformation par une ostéotomie appropriée
En cas d’atteinte du PAPI : une retension de la capsule postéro-interne
En cas d’atteinte du LLI : une plastie (patte d’oie) ou plus simplement une ostéotomie de normo-correction en valgus
En cas d’atteinte du LLE : une ostéotomie de normo-correction en valgus, les plasties (biceps, fascia lata) étant constamment inefficaces utilisées isolément sur un morphotype en genu varum
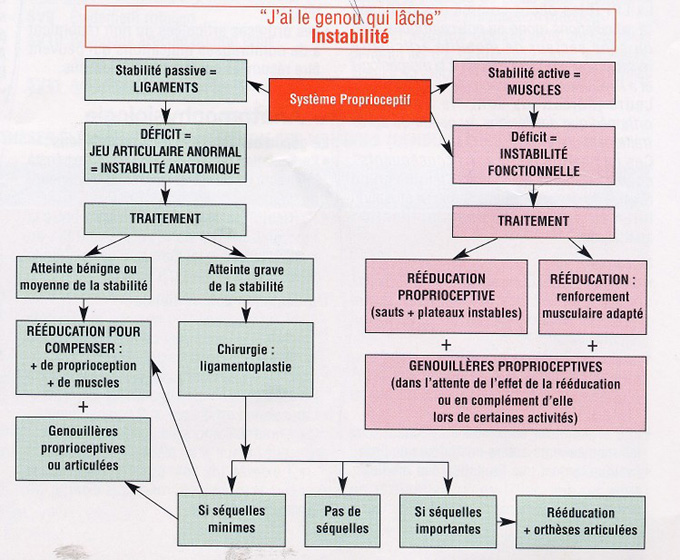
Cette instabilité ligamentaire chronique relève donc d’un traitement à la carte, adapté aux lésions en cause, au morphotype, à l’état cartilagineux de l’articulation, et doit être d’autant plus complet que le patient est jeune et sportif. Elle est la séquelle fonctionnelle la plus fréquente après une atteinte ligamentaire du genou, la raideur étant plus rare.






No Comments
Sorry, the comment form is closed at this time.